Via de regra, infecções são tratadas com antimicrobianos. Quando, porém, esses medicamentos deixam de funcionar de forma eficaz, são necessários tratamentos cada vez mais caros e os pacientes permanecem mais tempo nos hospitais, elevando os custos da assistência à saúde.
O uso indiscriminado de antibióticos é o principal responsável pela resistência microbiana. A Organização Mundial da Saúde (OMS) a descreve como uma “das maiores ameaças globais à saúde, ao desenvolvimento e à segurança dos alimentos” no século XXI.
Então, vamos compreender o surgimento das infecções hospitalares e as causas de resistência antimicrobiana. Em seguida, apresentaremos estratégias para o controle dessas infecções.
Quando foi que as infecções hospitalares se tornaram um problema?
Até o final do século XIX, as taxas de mortalidade nos hospitais eram altíssimas porque não havia nenhum cuidado com a higiene. Não havia água corrente, os dejetos eram jogados em poços nos fundos dos terrenos e os cirurgiões limpavam suas mãos e instrumentos nos próprios aventais.
Nesse período, acreditava-se que as doenças eram causadas pelos miasmas – gases venenosos que vinham dos esgotos. Os médicos nem desconfiavam que carregavam em suas mãos os micro-organismos responsáveis pelas infecções hospitalares.
Adicionalmente, vale esclarecer que o microscópio é um invento atribuído à Antony van Leeuwenhoek e Robert Hooke, no final do século XVII. Portanto, antes disso, a humanidade sequer sabia da existência dos micróbios.
A medida em que o conhecimento sobre os micro-organismos foi avançando, possibilitou progressos importantes no controle de infecções hospitalares.
Primeiras Medidas de Controle de Infecções Hospitalares
Confira algumas das primeiras medidas de controle, antes mesmo da constatação da relação entre os micro-organismos e as infecções:
- 1683: a enfermeira Florence Nightingale instituiu procedimentos de cuidados relacionados aos pacientes e ao ambiente, com a finalidade de diminuir os riscos da infecção hospitalar.
- 1867: o médico Joseph Lister revolucionou as cirurgias com a introdução de práticas de assepsia e antissepsia.
- 1847: no hospital de Viena, o médico Ignaz Philipp Semmelweis tornou obrigatória a lavagem das mãos antes de tocar os pacientes. Na época, a recomendação não foi bem aceita, mas ainda é uma das medidas mais simples e importantes no combate às infecções hospitalares.
O isolamento dos pacientes infectados, a assepsia cirúrgica e a lavagem das mãos são cuidados que permanecem válidos para prevenir infecções. Mas faltava ainda uma estratégia para combater as causas dessas doenças.
Nos primórdios do Século XX, Pasteur e Koch comprovaram que os micróbios eram os responsáveis pelas infecções. Essa descoberta foi o pontapé inicial para a corrida em busca de medicamentos eficazes contra os agentes infecciosos.
Desse modo, em 1928, surgiu o primeiro antibiótico: a penicilina. Essa descoberta de Alexander Fleming passou a ser produzida em escala industrial a partir de 1939 e foi acompanhada do aparecimento de vários outros antimicrobianos eficazes.
Os antimicrobianos diminuíram a mortalidade decorrente de infecções e contribuíram para aumento significativo da expectativa de vida. Com isso, o problema das infecções parecia ter sido resolvido. Nos anos 1950, porém, nos deparamos com as primeiras bactérias resistentes a penicilina.
Resistência microbiana: como ela se desenvolve
Segundo a Organização Mundial da Saúde (OMS), cerca de 700 mil pessoas no mundo morrem de infecções resistentes a cada ano.
O uso indiscriminado de antibióticos expõe um número maior de bactérias ao medicamento e aumenta as chances de reprodução de bactérias resistentes. A razão disso é que os antimicrobianos eliminam as bactérias não resistentes, deixando aquelas resistentes livres de competição para crescer e se reproduzir.
Por conta da resistência microbiana, infecções como pneumonia, tuberculose e sepse ficamos cada vez mais difíceis de tratar. No sentido inverso, os antimicrobianos tornam-se cada vez menos eficazes, levando a emergência de superbactérias, como a Klebsiella Pneumoniae Carbapenemase KPC, que resiste à maioria das drogas existentes.
De acordo com as Diretrizes Nacionais da Anvisa, a propagação da resistência microbiana está diretamente relacionada a diversos fatores, dentre eles:
- Uso indevido de antimicrobianos;
- Programas de controle de infecção e de gerenciamento da terapia antimicrobiana inadequados ou inexistentes;
- Medicamentos de má qualidade;
- Vigilância inadequada; e
- Regulamentação insuficiente sobre o uso dessas substâncias.
A sistematização do Controle de Infecção Hospitalar
Com os primeiros casos de resistência bacteriana, as infecções hospitalares passaram a despertar maior interesse. Assim, emergiram as primeiras ações sistemáticas para realização do controle de infecção hospitalar:
Em 1960, a American Hospital Association (EUA) recomendou a criação das Comissões de Controle de Infecção Hospitalar (CCIH).
No Brasil, a CCIH tornou-se uma comissão obrigatória para todos os hospitais a partir da Portaria nº 196 do Ministério da Saúde, em 1983.
Afinal, o que é uma infecção hospitalar?
Para ser considerada uma infecção hospitalar, é preciso preencher duas condições:
- A infecção deve ter sido adquirida após admissão do paciente; e
- Pode ser relacionada com a internação ou procedimentos intra-hospitalares.
Além disso, o desenvolvimento das infecções hospitalares depende da suscetibilidade do paciente e da resistência microbiana. Nesse sentido, o Center for Desease Control (CDC) – Atlanta, EUA elenca como causas das infecções hospitalares:
- Condição clínica do paciente;
- Falta de vigilância epidemiológica adequada;
- Uso irracional de antimicrobianos;
- Utilização excessiva de procedimentos invasivos;
- Métodos de proteção anti-infecciosa ineficazes ou inexistentes.
As principais infecções hospitalares são: infecções do trato urinário, de ferida cirúrgica, do trato respiratório e as bacteremias. Com as novas práticas assistenciais, entende-se que as infecções relacionadas aos estabelecimentos de saúde em geral (IRAS) também demandam ações de controle.
Comissão de Controle de Infecção Hospitalar: qual o seu papel?
A Comissão de Controle de Infecção Hospitalar é um órgão de assessoria à autoridade máxima da instituição e de planejamento e normatização das ações de controle de infecção hospitalar, que serão executadas pelo Serviço de Controle de Infecção Hospitalar (SCIH).
Adicionalmente, a CCIH tem como objetivos:
- Vigilância epidemiológica ativa, sistemática e contínua das infecções, buscando ações oportunas de prevenção e controle;
- Racionalizar o uso de antimicrobianos e outros medicamentos que possam favorecer o desenvolvimento de infecções hospitalares;
- Monitorar e controlar procedimentos invasivos;
- Utilizar métodos de proteção anti-infecciosa efetivos;
- Promover ações de educação continuada.
Para alcançar tais objetivos, a CCIH deve agir com base em informação fidedigna, visando intervenções eficazes. Vale considerar também que o controle de infecções hospitalares é essencialmente uma atividade multidisciplinar, envolvendo médicos, enfermeiros, farmacêuticos, etc.
Segundo relatório recente da Organização Mundial da Saúde, mais de 50% dos antibióticos são utilizados inadequadamente em muitos países. Nesse sentido, um dos grandes dilemas é definir quais antimicrobianos devem ser submetidos a maiores restrições de uso nas instituições.
Na verdade, o controle de utilização de antimicrobianos deve focar na prescrição adequada e não simplesmente restringir escolhas. Assim, a CCIH deve alternar entre ações educativas e práticas mais restritivas, conforme as características e peculiaridades de cada serviço.
Dentre as ações educativas, destaca-se a elaboração e implementação de protocolos clínicos, com base nos perfis epidemiológico e microbiológico locais e nas melhores evidências científicas. A adoção desses protocolos permite uniformizar condutas e melhorar a qualidade e segurança da assistência.
Por fim constituem elementos essenciais para a criação, implantação e execução do programa de CCIH nos hospitais:
- Apoio da alta direção do hospital;
- Definição de responsabilidades de todos os profissionais envolvidos;
- Educação;
- Desenvolvimento de ações para melhorar a prescrição de antimicrobianos;
- Monitoramento do programa; e
- Divulgação de resultados.
Tecnologias da informação a serviço do controle de infecções hospitalares
Dentre as medidas de controle de infecções hospitalares, destaca-se o uso crescente de tecnologias de informação. Os exemplos incluem ferramentas básicas – bancos de dados e monitorização microbiológica – e outras sofisticadas, que subsidiam a tomada de decisões clínicas e gerenciais.
Nesse sentido, o Centers for Disease Control (CDC/EUA) recomenda o programa de gerenciamento do uso de antimicrobianos (Antimicrobial Stewardship Program – ASP). O ASP representa um conjunto de intervenções coordenadas, destinadas a melhorar e medir o uso adequado de agentes antimicrobianos.
De modo geral, o alvo primordial de todas as ações das Comissões de Controle de Infecção Hospitalar (CCIH) – mediadas pela tecnologia ou não – é zelar pelo uso racional de antimicrobianos e saneantes para evitar a resistência microbiana.
Agora, vamos conhecer as bactérias que merecem maior atenção da CCIH.
Conheça as bactérias mais ameaçadoras
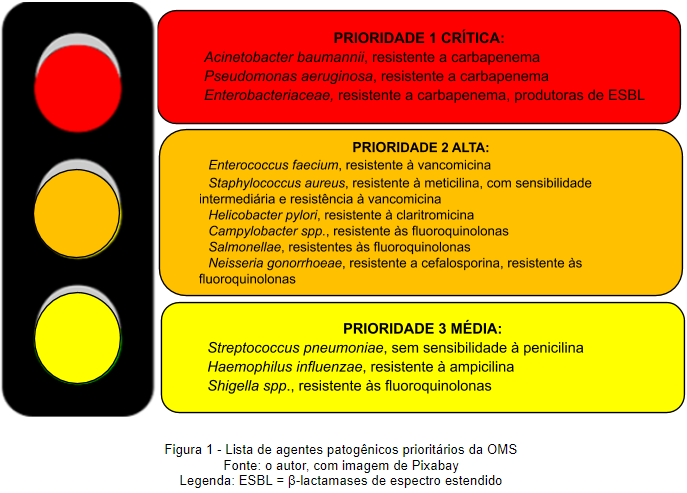
Em 2017, a OMS publicou uma lista de 12 famílias de bactérias que representam a maior ameaça para a saúde humana. A lista tem como objetivo orientar e promover a pesquisa e desenvolvimento (P&D) de novos antibióticos em resposta às necessidades mais urgentes.
Essa lista é dividida em três categorias, conforme a urgência de novos antibióticos (Figura 1). O grupo mais crítico, por exemplo, inclui as chamadas bactérias multirresistentes, que não respondem nem mesmo aos antimicrobianos mais modernos.
Resistência microbiana: prepare-se para o desafio do século
A OMS considera a emergência ou reemergência de doenças infecciosas como um dos principais desafios para a saúde global neste século. Nesse sentido, também reforça que as CCIHs têm um papel chave na detecção e prevenção dessas ameaças.
Por último, vale acrescentar que a CCIH deve ser ativa e bem estruturada. Ou seja, deve ir muito além do que uma mera formalidade legal, investindo de forma permanente em ações educativas e restritivas demandadas pela realidade de cada instituição.
E a sua organização, como tem se preparado para enfrentar a resistência microbiana?