O Programa Nacional de Segurança do Paciente (PNSP) foi criado pelo Ministério da Saúde em 2013, com o objetivo de contribuir para a qualificação do cuidado em saúde. Esse programa partiu dos protocolos básicos, elaborados pela Organização Mundial de Saúde (OMS).
Para a OMS, a segurança é um dos seis atributos da qualidade, ao lado da efetividade, cuidado centrado no paciente, oportunidade, eficiência e equidade. Dessa forma, definiu seis protocolos básicos de segurança:
- Identificação do paciente;
- Higiene das mãos;
- Segurança cirúrgica;
- Segurança na prescrição, uso e administração de medicamentos;
- Prevenção de quedas dos pacientes;
- Prevenção de úlceras por pressão (UPP).
Além desses protocolos, a OMS definiu uma diretriz para melhorar a comunicação entre profissionais de saúde. A escolha desses protocolos se justifica pelo pequeno investimento necessário, frente à magnitude dos eventos adversos que podem ser evitados com sua implementação.
Neste conteúdo, você irá conhecer melhor os seis protocolos do PNSP.
Conceitos básicos para a segurança do paciente
Antes de apresentar os protocolos, porém, vale destacar alguns conceitos fundamentais, extraídos da Classificação Internacional de Segurança do Paciente da OMS.
Conceitos Chave da Classificação Internacional de Segurança do Paciente
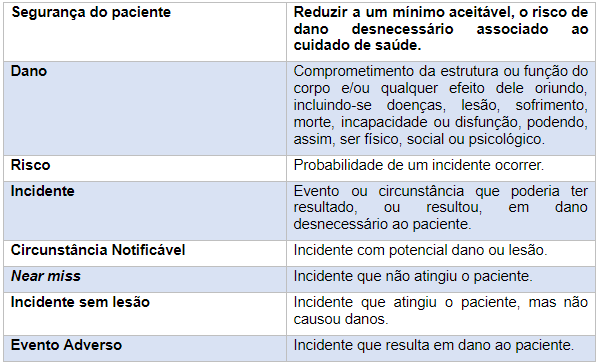
Fonte: Anvisa, 2014
Diante desses conceitos, nota-se que todo incidente introduz riscos à segurança do paciente. Entretanto, os que merecem maior atenção e precisam ser evitados são os que resultam em dano. Assim, os protocolos de segurança visam eliminar, sobretudo, os eventos adversos.
Protocolo de Identificação do Paciente
O protocolo de identificação do paciente tem a finalidade de garantir que o cuidado seja prestado à pessoa para a qual se destina.
Erros de identificação podem ocorrer em qualquer fase do diagnóstico ou tratamento, desde o momento da admissão. Vale destacar que fatores como alteração do nível de consciência do paciente e mudanças de setor podem aumentar a incidência desses eventos adversos.
Por outro lado, medidas simples, como a colocação de pulseiras de identificação nos pacientes, podem minimizar o problema. Pesquisas apontam uma boa aceitação desse recurso, desde que o paciente entenda que é uma forma de aumentar a segurança no cuidado.
Protocolo de Higiene das Mãos
A higiene das mãos tem como objetivo prevenir e controlar as infecções relacionadas à assistência à saúde (IRAS). Infecções são fonte de grandes danos à saúde, podendo inclusive resultar em infecções multirresistentes, que ameaçam a vida.
Diversas IRAS têm como causa a transmissão cruzada através das mãos. A melhor forma de preveni-las é, portanto, higienizar as mãos nos momentos críticos, de acordo com o fluxo de cuidados assistenciais.
Dessa forma, esta meta de segurança do paciente preconiza a higienização das mãos em cinco momentos do cuidado à saúde. Confira nos quadro abaixo esses momentos de higienização, que devem ocorrer antes ou depois de determinadas ações assistenciais:
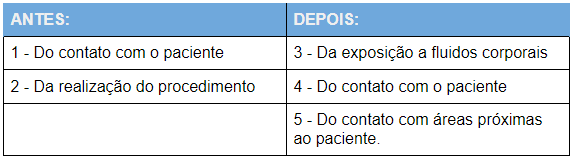
De acordo com o protocolo, as mãos dos profissionais de saúde devem ser higienizadas com sabonete líquido e água corrente. Alternativamente, pode-se higienizar as mãos com preparações alcoólicas a 70% (na forma de gel ou espuma).
As preparações alcoólicas para as mãos devem estar ao alcance das mãos em todos os pontos de assistência. Isso inclui dispensadores fixados na parede, frascos fixados nos leitos dos pacientes ou nos carrinhos de curativos e embalagens de bolso, para uso individual.
Protocolo para Cirurgia Segura
O protocolo para cirurgia segura implanta a verificação como medida de redução de risco de eventos adversos durante o ato cirúrgico. A verificação ou checagem serve para garantir que a realização da cirurgia no local certo e no paciente certo.
Na medida em que as técnicas cirúrgicas cresceram em complexidade, também aumentou seu potencial de causar danos, incluindo sequelas e mortes. As taxas de eventos adversos em cirurgia geral variam entre 2% e 30%, segundo o método de avaliação.
Existem diversos relatos de retirada de órgão sadio e amputação de membro errado. Estima-se que as cirurgias em local errado e no paciente errado ocorram em cerca de 1 em cada 50.000 a 100.000 procedimentos nos Estados Unidos.
O PNSP se baseia na Lista de Verificação desenvolvida pela OMS. Assim, o checklist cirúrgico deve ser realizado em três momentos cruciais, a saber:
- Antes da indução anestésica
- Antes da incisão cirúrgica
- Antes do paciente sair da sala cirúrgica
Desse modo, um único profissional deverá conduzir a checagem e confirmar se a equipe completou suas tarefas, antes de prosseguir. Caso identifique alguma não conformidade, mantém-se o paciente na sala de cirurgia até que o incidente seja solucionado.
Antes da indução anestésica, confirmam-se informações com o próprio paciente, incluindo seu nome completo e o sítio cirúrgico. Antes da incisão, por sua vez, ocorre a confirmação verbal do procedimento cirúrgico e da função de cada membro da equipe.
Finalmente, ao término da cirurgia, realiza-se a contagem de compressas e instrumentais, a revisão do plano de cuidado e da recuperação pós-anestésica. Tudo isso é feito com o paciente ainda em sala, oportunizando qualquer correção eventualmente necessária.
Vale acrescentar que os checklists cirúrgicos da OMS são apenas modelos básicos, que precisam ser adaptados à realidade de cada organização. Assim, desenvolve-se a lista de verificação cirúrgica institucional com base nos princípios da cirurgia segura do PNSP.
Protocolo de Prescrição Segura
O Protocolo de Segurança na Prescrição, Uso, e Administração de Medicamentos tem como objetivo a promoção do uso seguro de medicamentos nos estabelecimentos de saúde.
Estudo realizado nos Estados Unidos apontou que cada paciente internado em hospital está sujeito a um erro de medicação por dia. No Brasil, temos alguns relatos isolados, apontando que esses eventos adversos também são comuns em nosso meio.
Adicionalmente, medicamentos chamados de potencialmente perigosos ou de alta vigilância possuem maior risco de danos, quando associados a erros. Acrescentar uma etapa de conferência pode diminuir esses eventos adversos, apontando a falha antes que atinja o paciente.
Ainda segundo o protocolo de prescrição segura, é preciso verificar todas as prescrições, não apenas as que contêm medicamentos perigosos. Itens como denominação do medicamento, dosagem e via de administração devem ser analisados em todas as prescrições.
Protocolo de Prevenção de Quedas
A meta deste protocolo é reduzir a ocorrência de quedas de pacientes e os danos que elas causam. Para isso, deve-se adotar medidas preventivas como: avaliação de risco do paciente e a promoção de um ambiente mais seguro, com piso antiderrapante, boa iluminação etc.
Certas doenças predispõem à queda, como demência e osteoporose. Também existem medicamentos que tornam os indivíduos mais propensos à queda, como, por exemplo, certos anti-hipertensivos que provocam tontura.
Enfim, estima-se que as quedas podem causar danos em quase metade dos casos. Muitas quedas resultam em fraturas, traumatismos cranianos e sangramentos, que podem provocar sequelas e até a morte.
Protocolo para Verificação de Úlcera por Pressão
Este protocolo tem como meta prevenir a ocorrência de úlcera por pressão (UPP) e outras lesões da pele. A incidência de UPP em pacientes hospitalizados aumenta, quando associada a fatores de risco como idade avançada e restrição ao leito.
As UPPs dificultam o processo de recuperação e, frequentemente, causam dor e provocam infecções graves. Adicionalmente, UPPs podem desencadear prolongamento da internação, sepse e até morte.
Os pacientes mais suscetíveis devem ser reavaliados diariamente. Nesse sentido, existem diversas escalas de alto poder preditivo para o desenvolvimento de alterações de pele, que são facilmente aplicáveis, desde a admissão do paciente.
Assim, a prevenção de lesões cutâneas poderá ser instituída precocemente. Tais medidas preventivas incluem cuidados com alimentação, hidratação da pele, mudança de decúbito, uso de superfícies de apoio para redistribuição do peso e manejo da dor.
Confira os resultados mais recentes da aplicação dos protocolos de segurança
Relatório divulgado pelo PNSP em 2020, com base nos dados registrados pelo seu sistema de notificação em 2019, revelou que ainda estamos bem abaixo do desejável, em termos de segurança do paciente.
Os cinco eventos adversos de maior frequência foram: falhas de assistência, seguidas de UPPs, falhas de cateter venoso, quedas e falhas na identificação do paciente. O relatório indicou, portanto, dois protocolos básicos de segurança do paciente que demandam maior atenção.
Como reduzir os eventos adversos: comece pela mudança de cultura
Na realidade, a implantação dos seis protocolos de segurança do paciente não é simples, mas começa com a mudança da cultura institucional. Assim, erros no cuidado à saúde devem ser encarados como falhas do sistema e não como falhas individuais.
Essa mudança cultural depende, ainda, de reconhecer que o erro é inerente à condição humana. Portanto, é preciso desenvolver barreiras para evitá-lo ou, pelo menos, mitigar os danos decorrentes de eventos adversos.
O paciente também pode participar ativamente da prevenção de eventos adversos se for educado para isso. A partir do momento em que ele conhece seu tratamento, adquire condições de alertar quando ocorre uma não conformidade, tornando-se a última barreira.
Por fim, cabe ao Núcleo de Segurança do Paciente levantar os eventos adversos de maior incidência e definir as normas de segurança prioritários. A partir daí, é possível estabelecer indicadores, metas e planos de ação específicos para cada instituição.
Procure conhecer quais são os eventos adversos de maior incidência na sua organização. Saiba também como os seis protocolos do Plano Nacional de Segurança do Paciente estão sendo implantados e participe desse processo de mudança!
Confira também a matéria sobre Farmacovigilância: de olho no uso racional de medicamentos.









